 Η αποφρακτική άπνοια στον ύπνο (Σύνδροµο Αποφρακτικών Απνοιών και Υποπνοιών – ΣΑΑΥ) εκδηλώνεται µε δυνατό ροχαλητό µε παύσεις στον ύπνο. Κατά τις παύσεις διακόπτεται η ροή του αέρα στη µύτη και στο στόµα, ενώ συνεχίζονται οι θωρακοκοιλιακές εισπνευστικές κινήσεις, εξαιτίας της απόφραξης του φαρυγγικού αεραγωγού σε ένα, δύο ή πολλαπλά σηµεία. ∆εν µπορεί να γίνει φυσιολογικά η ανταλλαγή των αερίων στους πνεύµονες, µε αποτέλεσµα την ελλιπή οξυγόνωση του σώµατος και την κατακράτηση διοξειδίου του άνθρακα. Η υποξαιµία του εγκεφάλου στον ύπνο προκαλεί µικροαφυπνίσεις, οι οποίες συσσωρευόµενες σε όλη τη νύχτα καθιστούν τον ύπνο αναποτελεσµατικό. Με άλλα λόγια, ο ύπνος αυτός δεν ξεκουράζει, επειδή η ποιότητά του σε ηλεκτροεγκεφαλογραφικό επίπεδο είναι κατώτερη από εκείνη του ύπνου των ανθρώπων που δεν πάσχουν από το σύνδροµο. Εξαιτίας αυτού, οι πάσχοντες παραπονούνται για αφυπνίσεις µε αίσθηµα ασφυξίας, υπνηλία κατά τη διάρκεια της ηµέρας, πρωινούς πονοκεφάλους (καρηβαρία), µείωση της µνήµης, αδυναµία συγκέντρωσης και πληµµελή απόδοση στις καθηµερινές κοινωνικές και εργασιακές υποχρεώσεις, ενώ είναι επιρρεπείς σε τροχαία και εργατικά ατυχήµατα, κάτι που είναι πολύ σηµαντικό σε επαγγελµατικές οµάδες, όπως, για παράδειγµα, οι οδηγοί βαρέων οχηµάτων και οι χειριστές βαρέων µηχανηµάτων.
Η αποφρακτική άπνοια στον ύπνο (Σύνδροµο Αποφρακτικών Απνοιών και Υποπνοιών – ΣΑΑΥ) εκδηλώνεται µε δυνατό ροχαλητό µε παύσεις στον ύπνο. Κατά τις παύσεις διακόπτεται η ροή του αέρα στη µύτη και στο στόµα, ενώ συνεχίζονται οι θωρακοκοιλιακές εισπνευστικές κινήσεις, εξαιτίας της απόφραξης του φαρυγγικού αεραγωγού σε ένα, δύο ή πολλαπλά σηµεία. ∆εν µπορεί να γίνει φυσιολογικά η ανταλλαγή των αερίων στους πνεύµονες, µε αποτέλεσµα την ελλιπή οξυγόνωση του σώµατος και την κατακράτηση διοξειδίου του άνθρακα. Η υποξαιµία του εγκεφάλου στον ύπνο προκαλεί µικροαφυπνίσεις, οι οποίες συσσωρευόµενες σε όλη τη νύχτα καθιστούν τον ύπνο αναποτελεσµατικό. Με άλλα λόγια, ο ύπνος αυτός δεν ξεκουράζει, επειδή η ποιότητά του σε ηλεκτροεγκεφαλογραφικό επίπεδο είναι κατώτερη από εκείνη του ύπνου των ανθρώπων που δεν πάσχουν από το σύνδροµο. Εξαιτίας αυτού, οι πάσχοντες παραπονούνται για αφυπνίσεις µε αίσθηµα ασφυξίας, υπνηλία κατά τη διάρκεια της ηµέρας, πρωινούς πονοκεφάλους (καρηβαρία), µείωση της µνήµης, αδυναµία συγκέντρωσης και πληµµελή απόδοση στις καθηµερινές κοινωνικές και εργασιακές υποχρεώσεις, ενώ είναι επιρρεπείς σε τροχαία και εργατικά ατυχήµατα, κάτι που είναι πολύ σηµαντικό σε επαγγελµατικές οµάδες, όπως, για παράδειγµα, οι οδηγοί βαρέων οχηµάτων και οι χειριστές βαρέων µηχανηµάτων.
Ο επιπολασµός του ΣΑΑΥ στον γενικό πληθυσµό υπολογίζεται στο 1% µε 3%, ενώ -σύµφωνα µε κάποιους ερευνητές- µπορεί να φθάνει και το 10%. Αν επιπλέον σκεφτούµε ότι οι απνοϊκοί ασθενείς εµφανίζουν σοβαρές επιπλοκές στην υγεία τους µακροπρόθεσµα, αντιλαµβανόµαστε ότι η επίπτωση του ΣΑΑΥ στη δηµόσια υγεία είναι ιδιαίτερα σοβαρή και µπορεί να συγκριθεί µε εκείνη της υπέρτασης και του σακχαρώδους διαβήτη.
Στις µακροπρόθεσµες επιπλοκές του συνδρόµου περιλαµβάνονται: Ελάττωση της libido, διαταραχές της προσωπικότητας, συστηµατική και πνευµονική υπέρταση, συµφορητική καρδιακή ανεπάρκεια, στεφανιαία νόσος, καρδιακές αρρυθµίες, εµφράγµατα του µυοκαρδίου και εγκεφαλικά επεισόδια.
Σε µία µεγάλη µελέτη που δηµοσιεύτηκε στο περιοδικό «Chest» το 1988 υπολογίστηκε ότι η οκταετής επιβίωση ασθενών µε µέτρια και βαριά άπνοια είναι σαφώς µικρότερη από την αντίστοιχη υγιών και ηπίως πασχόντων απνοϊκών (63 +/- 17% έναντι 96 +/- 2%). Μια άλλη µελέτη που δηµοσιεύτηκε στο περιοδικό «Sleep» το 1995, και περιλάµβανε 1.620 ασθενείς µε ΣΑΑΥ, τεκµηρίωσε αυξηµένο ποσοστό θνησιµότητας σε άνδρες ηλικίας 30 µε 50 ετών, όταν ο δείκτης απνοιών – υποπνοιών (∆ΑΥ) ήταν µεγαλύτερος από 10 επεισόδια ανά ώρα ύπνου.
Ο ∆ΑΥ υπολογίζεται στην πολυσωµατοκαταγραφική µελέτη (πολυυπνογραφία, µελέτη ύπνου) που πραγµατοποιείται στα εργαστήρια ύπνου υπό την επίβλεψη ιατρών ύπνου και εξειδικευµένων τεχνικών – νοσηλευτών. Η µελέτη ύπνου χρησιµοποιείται τόσο για την τελική διάγνωση του προβλήµατος όσο και για τον καθορισµό της βαρύτητάς του µέσω του υπολογισµού του παραπάνω δείκτη, ο οποίος προκύπτει αθροίζοντας τον αριθµό των επεισοδίων άπνοιας και υπόπνοιας που καταγράφονται συνολικά κατά τη διάρκεια του νυκτερινού ύπνου και στη συνέχεια διαιρώντας µε τη διάρκεια του ύπνου σε λεπτά της ώρας.
Το πηλίκο πολλαπλασιάζεται τελικά µε το 60. Εποµένως, ο ∆ΑΥ εκφράζει τον αριθµό των απνοϊκών και υποπνοϊκών επεισοδίων ανά ώρα ύπνου. Παθολογικό θεωρούµε τον ∆ΑΥ όταν αυτός υπερβαίνει τα 5 επεισόδια ανά ώρα. Μιλάµε για άπνοια ήπιου βαθµού, όταν ο ∆ΑΥ δεν υπερβαίνει τα 15 επεισόδια / ώρα, άπνοια µέτριου βαθµού για τιµές µεταξύ 15 και 30 επεισοδίων / ώρα και για σοβαρή άπνοια όταν ο ∆ΑΥ υπερβαίνει τα 30 επεισόδια / ώρα. Για να προκύψουν αυτά τα στοιχεία και για να είναι αξιόπιστα, καταγράφονται στη µελέτη ύπνου πολλαπλές παράµετροι, όπως: Ηλεκτροκαρδιογράφηµα, οξυµετρία (κορεσµός της αιµοσφαιρίνης του αίµατος σε οξυγόνο), ηλεκτροεγκεφαλογράφηµα, ηλεκτροµυογράφηµα, ηλεκτροοφθαλµογράφηµα, ροή αέρος στη µύτη και στο στόµα, κίνηση του θώρακα και της κοιλιάς, θέση του σώµατος (ύπτια, αριστερή ή δεξιά πλάγια) και ροχαλητό.
Αιτιολογία του ΣΑΑΥ
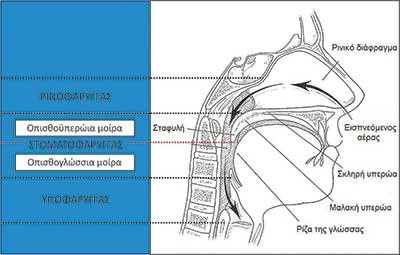
Εικόνα 1
Η αιτιολογία του ΣΑΑΥ είναι πολυπαραγοντική. Στον φαρυγγικό αυλό των πασχόντων παρατηρούνται στενώσεις (Εικόνα 1) λόγω τοπικής εναπόθεσης λίπους (παχυσαρκία), πάχυνσης των πλάγιων φαρυγγικών τοιχωµάτων, αύξησης του µεγέθους της γλώσσας και της µαλακής υπερώας, οιδήµατος των βλεννογόνων (κάπνισµα, ροχαλητό) και δυσµενούς κρανιοπροσωπικής ανατοµίας (οπισθογναθισµός και µικρογναθία). Πέρα, όµως, από τη στατική θεώρηση της ανατοµίας του φαρυγγικού αυλού, εξίσου σηµαντική, αν όχι σηµαντικότερη, είναι η δυναµική συµπεριφορά των ευένδοτων φαρυγγικών τοιχωµάτων κατά τη διάρκεια του ύπνου, η οποία σχετίζεται µε πολύπλοκους νευροµυϊκούς µηχανισµούς. Το σύνδροµο προσβάλλει παχύσαρκα άτοµα, καθώς και άτοµα φυσιολογικού σωµατικού βάρους, τα οποία έχουν δυσµενή σκελετική κρανιοπροσωπική διάπλαση. Ευνόητο είναι ότι άτοµα στα οποία συνδυάζεται παχυσαρκία µε δυσµενή σκελετική ανάπτυξη του προσώπου πάσχουν από το σύνδροµο µε ιδαίτερα µεγάλη βαρύτητα. Το ΣΑΑΥ παρουσιάζεται και σε παιδιά, κυρίως λόγω υπερτροφικών αδενοειδών εκβλαστήσεων και φαρυγγικών αµυγδαλών. Τέλος, ΣΑΑΥ µπορεί να διαγνωστεί στη συντριπτική πλειονότητα περιπτώσεων κρανιοπροσωπικών συνδρόµων (Pierre-Robin, Apert, Crouzon, Pfeiffer, Treacher-Collins) λόγω εξαιρετικά δυσµενούς κρανιοπροσωπικής ανατοµίας.
Θεραπεία
Η θεραπεία του ΣΑΑΥ πρωταρχικώς είναι συντηρητική. Στα µέτρα που βοηθούν στη βελτίωση της κλινικής εικόνας, συγκαταλέγονται η απώλεια βάρους, η διακοπή αλκοόλ, η αποφυγή κατασταλτικών φαρµάκων και η αποφυγή ύπνου σε ύπτια θέση. Η αποτελεσµατικότερη συντηρητική θεραπεία είναι ο µη επεµβατικός µηχανικός αερισµός µε θετική πίεση (Continuous Positive Airway Pressure – CPAP) κατά τη διάρκεια του ύπνου. Η θετική πίεση (5 µε 15 cmH2O) εφαρµόζεται στον αεραγωγό µέσω ρινικής µάσκας. Ο κύριος µηχανισµός δράσης του CPAP συνίσταται
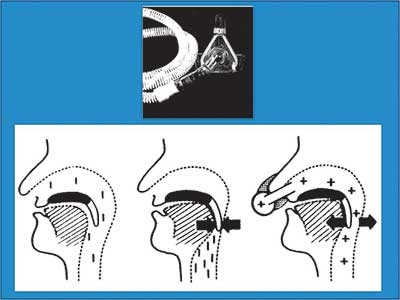
Εικόνα 2
στην παρεµπόδιση της σύµπτωσης (collapse) των ανώτερων αεραγωγών µε διατήρηση της ενδοαυλικής πίεσης πάνω από την κρίσιµη πίεση σύγκλεισης του φάρυγγα – υποφάρυγγα (critical closing airway pressure). Η εφαρµογή της πίεσης µέσω της ρινικής οδού προκαλεί την επαφή της µαλακής υπερώας µε τη βάση της γλώσσας, µε αποτέλεσµα να ελαχιστοποιείται η διαφυγή αέρα από το στόµα (Εικόνα 2).
Η ευεργετική δράση του CPAP εµφανίζεται από την πρώτη κιόλας φορά εφαρµογής του, αλλά για να διατηρηθεί χρειάζεται ο ασθενής να φορά τη µάσκα CPAP για τουλάχιστον 4 ώρες κάθε νύχτα αδιάλειπτα. Μελέτη δηµοσιευµένη στο περιοδικό «American Review of Respiratory Disease» το 1993 αναφέρει συµµόρφωση των ασθενών στην τακτική χρήση του CPAP σε ποσοστό µόλις 46%.
Ασθενείς µε ήπιου και µέτριου βαθµού ΣΑΑΥ, που ζητούν εναλλακτική, συντηρητική αντιµετώπιση του προβλήµατός τους, µπορούν να αξιολογηθούν από ορθοδοντικό για την κατασκευή νάρθηκα προώθησης της κάτω γνάθου (ενδοστοµατική συσκευή). Με τον τρόπο αυτό, προωθείται η γλώσσα, απελευθερώνοντας και διανοίγοντας τον αεραγωγό στο οπισθογλώσσιο τµήµα του στοµατοφάρυγγα. Για την αποφυγή χρόνιας καταπόνησης των κροταφογναθικών διαρθρώσεων, ο νάρθηκας προωθεί την κάτω γνάθο στο 70% περίπου της µέγιστης προολίσθησής της. Η συµµόρφωση των ασθενών στην τακτική χρήση των ενδοστοµατικών συσκευών θεωρείται καλύτερη από εκείνη του CPAP, αλλά οι δυνατότητες των ενδοστοµατικών συσκευών σε περιπτώσεις ασθενών µε βαριά αποφρακτική άπνοια είναι σαφώς κατώτερες.
Χειρουργική θεραπεία
Η χειρουργική θεραπεία προσφέρεται σε ασθενείς µε ∆ΑΥ µεγαλύτερο από 15 µε 20 επεισόδια / ώρα που αρνούνται να φορούν τη ρινική µάσκα του CPAP ή σε ασθενείς στους οποίους η θεραπεία µε εφαρµογή θετικής πίεσης στον αεραγωγό έχει αποτύχει για οποιονδήποτε άλλο λόγο. Στόχος της χειρουργικής θεραπείας είναι η ίαση από το σύνδροµο, ώστε ο ασθενής να µην είναι πλέον εξαρτηµένος από το µη επεµβατικό µηχανικό αερισµό. Εποµένως είναι ευνόητο ότι µήνες µετά την όποια χειρουργική θεραπεία, στην οποία ενδεχοµένως υποβληθεί κάποιος ασθενής, πρέπει να γίνεται νέα αξιολόγηση µε πολυσωµατοκαταγραφική µελέτη, ώστε να προκύψουν αντικειµενικά και αξιόπιστα συµπεράσµατα σχετικά µε τον αν ο συγκεκριµένος ασθενής βοηθήθηκε πραγµατικά από τη χειρουργική επέµβαση ή εξακολουθεί να πάσχει από υπολειµµατική αποφρακτική άπνοια και συνεχίζει να χρειάζεται µη επεµβατικό µηχανικό αερισµό. Με άλλα λόγια, τα µετεγχειρητικά πολυυπνογραφικά δεδοµένα πρέπει να συγκρίνονται µε τα πολυυπνογραφικά δεδοµένα µε τον ασθενή να φορά τη ρινική µάσκα CPAP.
Σύµφωνα µε διεθνή βιβλιογραφικά δεδοµένα των 2 τελευταίων δεκαετιών, οι χειρουργικές επεµβάσεις που προβλέψιµα µπορούν να απαλλάξουν τους ασθενείς από την ανάγκη µη επεµβατικού µηχανικού αερισµού είναι οι προωθητικές οστεοτοµίες του σπλαγχνικού κρανίου. Αυτές γίνονται στην άνω γνάθο σε επίπεδο LeFort I για την ανακούφιση οπισθοϋπερώιας απόφραξης του αεραγωγού, διευρύνοντας έµµεσα τον φαρυγγικό αυλό πίσω από τη µαλακή υπερώα. Στην κάτω γνάθο διενεργούνται οβελιαίες οστεοτοµίες των κλάδων αµφοτερόπλευρα για την προώθηση του οδοντοφόρου τµήµατος της κάτω γνάθου και τη διεύρυνση του στοµατοφαρυγγικού αυλού πίσω από τη βάση της γλώσσας στο οπισθογλώσσιο τµήµα του. Στο γένειο µπορεί να γίνει µια οριζόντια γενειοτοµή για την προώθηση του κάτω χείλους της γενειακής σύµφυσης, συµπεριλαµβάνοντας τις γενειακές άκανθες που είναι τα καταφυτικά πεδία των γενειογλωσσικών µυών. Οι γενειογλωσσικοί µύες είναι οι κυριότεροι διαστολείς του φαρυγγικού αεραγωγού. Οι µετατοπίσεις είναι σηµαντικές (της τάξεως των 10 mm) και για να µην προκύπτουν διαταραχές της οδοντικής σύγκλεισης µετεγχειρητικά, απαιτείται στις περισσότερες περιπτώσεις προεγχειρητική ορθοδοντική προετοιµασία, καθώς και διενέργεια οστεοτοµιών σε άνω και κάτω γνάθο σε συνδυασµό.
Εκτός από το προφανές πλεονέκτηµα της διαφύλαξης της φυσιολογικής οδοντικής σύγκλεισης και της αποδεκτής µετεγχειρητικής εµφάνισης του προώπου, οι αµφιγναθικές οστεοτοµίες διευρύνουν τον φαρυγγικό αυλό καθολικά µε εντυπωσιακή αύξηση του εµβαδού διατοµής του από το ύψος της σκληρής υπερώας µέχρι τον υποφάρυγγα και την επιγλωττίδα. Αυτό ανταποκρίνεται καλύτερα στις ανάγκες των ασθενών, αφού η µελέτη της ανατοµίας του αεραγωγού τους µε ρινοφαρυγγοσκόπηση, αξονική τοµογραφία, µαγνητική τοµογραφία ή πλάγια κεφαλοµετρική ακτινογραφία τις περισσότερες φορές αποκαλύπτει στενώσεις σε πολλαπλά επίπεδα. Το εύρηµα αυτό έρχεται σε ισχυρή αντιδιαστολή µε αυτό που µπορεί να επιτύχει η σταφυλοϋπερωιοφαρυγγοπλαστική (Uvulo Palato Pharyngo Plasty – UPPP). Αυτή είναι µία επέµβαση που αρχικά επινοήθηκε για τη χειρουργική αντιµετώπιση του ροχαλητού. Αφαιρούνται µαλακοί ιστοί από τον στοµατοφάρυγγα, στους οποίους περιλαµβάνονται: η σταφυλή, το οπίσθιο χείλος της µαλακής υπερώας, οι φαρυγγικές αµυγδαλές και ιστοί από τις παρίσθµιες καµάρες. Η επέµβαση αυτή είναι αποτελεσµατική για την αντιµετώπιση του προβλήµατος του ροχαλητού. Στο θέµα, όµως, της αποφρακτικής άπνοιας, η UPPP διευρύνει µόνο το οπισθοϋπερώιο τµήµα του στοµατοφάρυγγα, ενώ στενώσεις υπάρχουν κατά πάσα πιθανότητα και σε άλλα επίπεδα, κρανιακά και ουραία, της µαλακής υπερώας. Μάλιστα, µελέτες δείχνουν ότι η διεύρυνση του οπισθοϋπερώιου φαρυγγικού αυλού έπειτα από UPPP δεν παραµένει σταθερή σε βάθος χρόνου και έτσι το ήδη σχεδόν απογοητευτικό ποσοστό ίασης της τάξεως του 40% αρχικά έπειτα από κάποια χρόνια εκµηδενίζεται. Ένα άλλο σηµαντικό µειονέκτηµα της UPPP είναι ότι µπορεί να καταστήσει τον µη επεµβατικό µηχανικό αερισµό µε θετική πίεση αναποτελεσµατικό, δεδοµένου ότι αφαιρώντας ιστούς από τη µαλακή υπερώα µετεγχειρητικά διαπιστώνεται κατάργηση του βαλβιδικού µηχανισµού της µαλακής υπερώας και διαφυγή του παρεχόµενου αέρα προς τη στοµατική κοιλότητα.
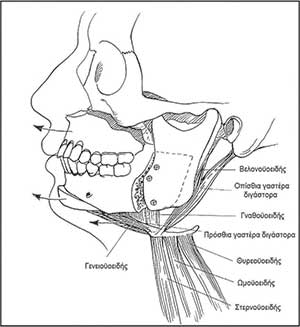
Εικόνα 3
Εποµένως, για την οριστική χειρουργική αντιµετώπιση του ΣΑΑΥ µε σκοπό την ίαση, η επέµβαση που ενδείκνυται είναι η αµφιγναθική προώθηση του γναθοπροσωπικού συµπλέγµατος (Maxillo Mandibular Advancement – MMA – Εικόνα 3).
Τα ποσοστά ίασης που αναφέρονται διεθνώς για την επέµβαση αυτή κυµαίνονται µεταξύ 80% και 100%, ανάλογα µε τη βιβλιογραφική πηγή. Αρχικά, η MMA προοριζόταν µόνο για ασθενείς στους οποίους το ΣΑΑΥ είχε σαφή κρανιοπροσωπική σκελετική αιτιολογία. Σήµερα, θεωρείται πρωτεύουσα χειρουργική θεραπεία για το ΣΑΑΥ ανεξαρτήτως σκελετικής κατατοµής και ειδικότερα προορίζεται για ασθενείς που παρουσιάζουν οπισθογλώσσια απόφραξη, πάσχουν από βαριά άπνοια (∆ΑΥ > 50 επεισόδια / ώρα), εµφανίζουν έντονους αποκορεσµούς της αιµοσφαιρίνης κατά την εξέλιξη των απνοϊκών επεισοδίων (SaO2 < 85%), είναι νοσηρά παχύσαρκοι και έχουν δεχθεί άλλες συντηρητικές ή χειρουργικές θεραπείες χωρίς επιτυχία. Συµπληρωµατικά, στη ΜΜΑ µπορεί να γίνει προώθηση των γενειογλωσσικών µυών µε την οριζόντια γενειοτοµή που προαναφέρθηκε, ενώ επιπρόσθετα µπορεί να βελτιωθεί και η βατότητα των ρινικών αεραγωγών µε ελάττωση του µεγέθους των κάτω ρινικών κογχών, ευθειασµό του ρινικού διαφράγµατος και διάνοιξη της απιοειδούς ρινικής σκελετικής βάσης.
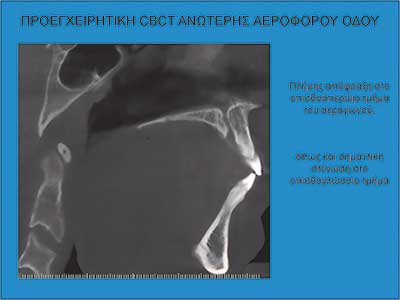
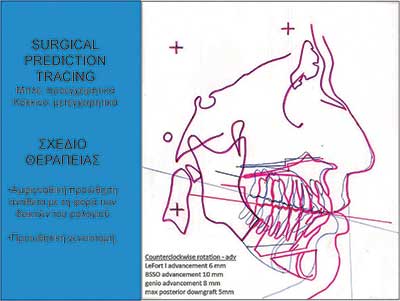
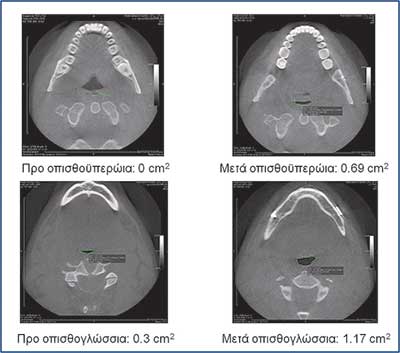
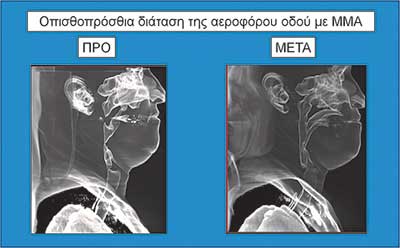
Οι εικόνες 4, 5 και 6 δείχνουν παραδείγµατα ασθενών που υποβλήθηκαν σε αµφιγναθική προώθηση. Στην εικόνα 4 πρόκειται για σύγκριση προεγχειρητικής µε 2 µήνες µετεγχειρητική πλάγια κεφαλοµετρική ακτινογραφία, όπου διακρίνεται η χοανοειδής διεύρυνση του φαρυγγικού αυλού στο οπισθοϋπερώιο και στο οπισθογλώσσιο τµήµα του. Ο συγκεκριµένος ασθενής βελτίωσε τον ∆ΑΥ από τα 100 επεισόδια / ώρα προεγχειρητικά στα 7 επεισόδια / ώρα µετεγχειρητικά, έτσι ώστε να µη χρειάζεται πλέον να κοιµάται µε τη ρινική µάσκα CPAP. Στην εικόνα 5α βλέπουµε µέση οβελιαία τοµή από υπολογιστική τοµογραφία του αεραγωγού ασθενούς µε προεγχειρητικό ∆ΑΥ 55 επεισόδια / ώρα και ελάχιστο καταγεγραµµένο κορεσµό αιµοσφαιρίνης 77%. ∆ιακρίνεται πλήρης οπισθοϋπερώια απόφραξη και πολύ σοβαρή οπισθογλώσσια στένωση. Στηνεικόνα 5β διακρίνεται ο σχεδιασµός της αµφιγναθικής προώθησης και της συµπληρωµατικής οριζόντιας γενειοτοµής στον ίδιο ασθενή. Στην εικόνα 5γπαρατίθεται η σύγκριση του εµβαδού διατοµής του φαρυγγικού αυλού αυτού του ασθενούς οπισθοϋπερώια και οπισθογλώσσια πριν και 1 έτος µετά την επέµβαση. Είναι εµφανέστατη η αύξηση των διαστάσεων του αεραγωγού. Οι εικόνες 6α και 6β αποτελούν πλάγιες και κατά µέτωπο τρισδιάστατες απεικονίσεις αεραγωγού ασθενούς πάσχοντος από βαρύτατο ΣΑΑΥ προ και µετά την αµφιγναθική προώθηση.
Η αµφιγναθική προώθηση χρειάζεται περίπου 5 µε 6 ώρες για να εκτελεστεί. Μετεγχειρητικά, οι παχύσαρκοι, πιο ηλικιωµένοι και καρδιολογικώς επιβαρυµένοι ασθενείς παρακολουθούνται στη Μονάδα Εντατικής Θεραπείας προληπτικά για 24 ώρες. Οι υπόλοιποι οδηγούνται κατευθείαν στον θάλαµο. Η νοσηλεία απαιτεί περίπου 3 µε 4 ηµέρες συνολικά. Η ανάρρωση κατ’ οίκον δεν διαφέρει από εκείνη των ασθενών που υποβάλλονται σε συνήθεις ορθογναθικές επεµβάσεις. Τέσσερις µήνες µετεγχειρητικά επαναλαµβάνεται η πολυσωµατοκαταγραφική µελέτη στο εργαστήριο ύπνου για την αντικειµενική αξιολόγηση του αποτελέσµατος της χειρουργικής επέµβασης.
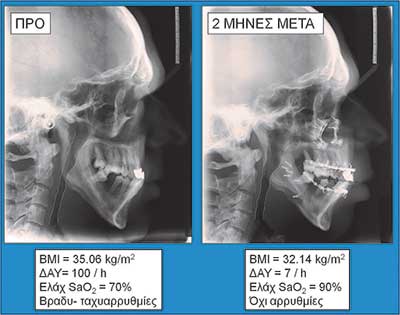
Εικόνα 4
Εικόνα 5α
Εικόνα 5β
Εικόνα 5γ
Εικόνα 6α
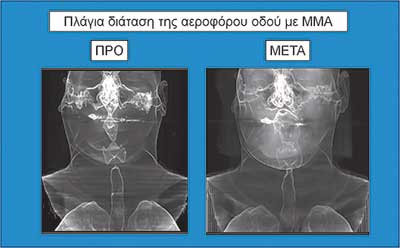
Εικόνα 6β
Γεώργιος Α. Βήλος, DDS, MS
Diplomate American Board Oral& Maxillofacial Surgery
Επιστηµονικός Υπεύθυνος Στοµατικής & Γναθοπροσωπικής Χειρουργικής Βιοκλινικής Αθηνών





